Lic. Alejandra Álvarez,* Enf. María Dolores Zamorano,** Dra. Andrea Paola Spiazzi***
Cuidados de enfermería en recién nacidos con necrosis grasa subcutánea. Consideraciones sobre un caso y revisión de la literatura.
RESUMEN
La necrosis de grasa subcutánea del recién nacido es una patología rara y poco frecuente que afecta al tejido adiposo del niño sometido a estrés de parto e hipoxemia neonatal; se desarrolla en las primeras se-manas de vida en neonatos de término. Son nódulos eritematosos o violáceos indurados a la palpación y dolorosos, localizados generalmente en la zona dorsal neonatal. La causa es aún desconocida, asociada a la hipotermia accidental o, actualmente, al enfriamiento terapéutico. Se puede acompañar de alteraciones del calcio depositado en el tejido celular subcutáneo y después durante su reabsorción. El advenimiento de la hipotermia terapéutica para la asfixia perinatal combina viejas causas con nuevos tratamientos y plantea el desafío de cuidar al niño con este diagnóstico.
Palabras clave: asfixia neonatal, hipotermia, necrosis grasa subcutánea, hipercalcemia, calcificaciones.
ABSTRACT
Subcutaneous fat necrosis of the newborn is a rare pathology that affects the adipose tissue of the child subjected to labor stress and neonatal hypoxemia; it develops in the first weeks of life in term neonates. They are erythematous or violaceous nodules with induration to the palpation and painful, located generally in the back. The cause is still unknown, associated with accidental hypothermia or, currently, therapeutic hypothermia. It can be accompanied by alterations of the calcium deposited in the subcutaneous cellular tissue and later during its resorption. The advent of the therapeutic hypothermia for perinatal asphyxia combines old causes with new treatments and poses the challenge of caring for the child with this diagnosis.
Keywords: neonatal asphyxia, hypothermia, subcutaneous fat necrosis, hypercalcemia, calcifications.
Cómo citar:
Álvarez A., Zamorano M., Spiazzi A. Cuidados de enfermería en recién nacidos con necrosis grasa subcutánea. Nursing care in newborns with subcutaneous fat necrosis, Rev Enferm Neonatal. Agosto 2019;30:28-31.
INTRODUCCIÓN
La necrosis de grasa subcutánea del recién nacido (NGSRN) es una patología rara y poco frecuente, que afecta al tejido adiposo, es autoresolutiva, se desarrolla en las primeras semanas de vida y puede presentarse en neonatos de término o postérmino. Fue descrita por primera vez por los médicos ingleses Harrison y McNee en 1926, quienes describieron los nódulos y/o placas eritematosas/violáceas, con induración a la palpación, características de la entidad y los cristales subcutáneos.1 Un estudio publicado recientemente del Hospital Necker de Francia reúne el mayor número de casos aunque no supera los 16 pacientes. En la República Argentina un estudio que agrupa distintas publicaciones incluyó 9 casos.
Estas lesiones están generalmente localizadas en la zona dorsal, extremidades superiores e inferiores y región glútea. Si bien la causa de esta afección es desconocida, las primeras publicaciones las asociaron a determinados factores como asfixia perinatal, hipotermia, aspiración de meconio, hipoxia, lesión por frío y antecedentes maternos patológicos como diabetes gestacional e hipertensión arterial, drogas como los bloqueantes del calcio y cocaína. En los inicios de la neonatología moderna se identificó como factor precipitante de la NGSRN los traumatismos obstétricos y la exposición al frío; se interpretó que la composición de la grasa subcutánea al nacer estaba involucrada en la génesis de las lesiones.2,3
La NGSRN es una paniculitis lobulillar que, aunque autolimitada y benigna, puede evolucionar con alteraciones sistémicas relevantes, especialmente hipercalcemia. Se la relaciona con la redistribución del flujo sanguíneo durante la asfixia desde la piel y el tejido adiposo a estructuras como el corazón, el cerebro y las glándulas suprarrenales; se produce localmente cristalización y necrosis de células grasas, lo que determina una reacción inflamatoria granulomatosa de tipo cuerpo extraño. Esto se relaciona con la mayor proporción de ácidos grasos saturados en el tejido graso neonatal que facilita la cristalización y posterior necrosis.4,5
Sus complicaciones metabólicas son infrecuentes, pero dentro de éstas se destacan las alteraciones del calcio depositado en el tejido celular subcutáneo. Las publicaciones de fines del siglo pasado describieron estas alteraciones asociadas y propusieron mecanismos explicativos no confirmados.6
Un cuadro de trombocitopenia ocurre simultáneamente con la aparición de las lesiones por secuestro plaquetario. Los trastornos del calcio se presentan en el 25 % de los casos y anteceden a las lesiones subcutáneas. La regresión de las lesiones se asocia con un aumento en los niveles de calcio por diferentes mecanismos intervinientes como prostaglandinas, liberación de calcio del tejido necrótico y vitamina D3.7
El advenimiento de la hipotermia terapéutica para la asfixia perinatal generó la última serie de casos publicados durante el inicio del siglo XXI donde la combinación de causas y tratamientos genera una nueva presentación de la vieja patología.8
Presentación del caso
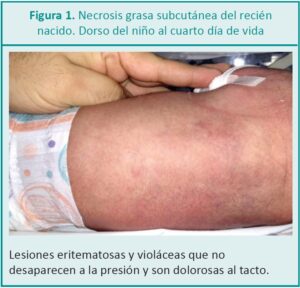
Un recién nacido varón nace mediante una operación cesárea, realizada por antecedentes de bradicardia fetal y sufrimiento fetal agudo, a las 42 semanas de edad gestacional, con un peso de 3720 g, perímetro cefálico de 34 cm y una talla de 53 cm, deprimido e impregnado en meconio, con un puntaje de Apgar 3/7. Se recupera rápidamente luego de ventilarlo con bolsa de reanimación y máscara; queda con taquipnea e ingresa a cuidados transicionales con un halo cefálico con oxígeno con saturometría de 94 %. A las 24 horas de vida presenta convulsiones tónico clónicas y se medica con fenobarbital como anticonvulsivante, con buena respuesta inmediata. Al cuarto día de vida se observa en la zona de la espalda un eritema violáceo con induración al tacto, de aproximadamente 4 x 6 cm de extensión (Figuras Nº 1 y Nº 2).
En base a los antecedentes se realiza el diagnóstico presuntivo de NGSRN. Es necesario realizar el diagnóstico diferencial con el escleredema neonatal y procesos infecciosos de la piel.
Los estudios de laboratorio muestran hipocalcemia de 5,2 mg/dl de calcio iónico. A los 11 días después del primer resultado, el nivel de calcio es 9,8 mg/dl.
Diagnóstico
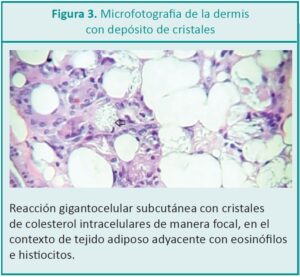
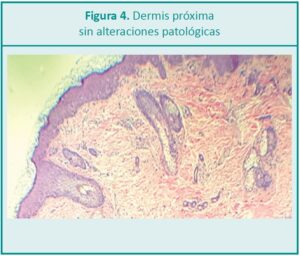
La punción con aguja fina es la técnica recomendada para el diagnóstico de certeza.9 El diagnóstico fue con-firmado por biopsia de piel obtenida mediante punch, que mostró a nivel de la hipodermis una reacción gigantocelular a cristales de colesterol intracelulares de manera focal, en el contexto del tejido adiposo adyacente con eosinófilos e histiocitos. El estrato superficial epidérmico no presenta alteraciones de significación patológica. El diagnóstico fue necrosis grasa en hipodermis (Figura Nº 3 y Nº 4).
Cuidados
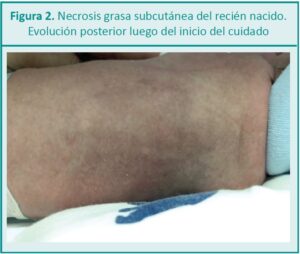
Si bien hay poca bibliografía sobre esta patología, en la programación del cuidado de enfermería se consideraron rotaciones más frecuentes de decúbito dorsal, ventral y lateral.
Es fundamental una observación atenta para detectar signos de dolor, ya que una de las características de la NGSRN es la dificultad de plisar la piel provocando así mucho dolor. Según la indicación médica, se realizó terapia del dolor con analgesia endovenosa, y luego se pasó a la vía oral. Las drogas que se usaron para analgesia fueron fentanilo a 0,3 mcg/kg/dosis y luego paracetamol al 2 %, 2 gotas/kg, por vía oral.
Es importante realizar monitoreo electrocardiográfico continuo, ya que una de las complicaciones que puede generar los depósitos y liberación posterior de calcio son la arritmias cardíacas. Estos trastornos metabólicos pueden desarrollar irritabilidad, hipotonía, vómitos, deshidratación, letárgica, estreñimiento, poliuria, entre otras manifestaciones. Se realizó hidratación parenteral durante cuatro días, para evitar la nefrocalcinosis, complicación que aparece en la mayoría de los niños afectados y requiere hidratación intravenosa, diuréticos, glucocorticoides y alimentación con leche humana o fórmulas bajas en calcio. La nefrocalcinosis se resuelve fuera del período neonatal. No se presentaron trastornos plaquetarios.
Al alta este RN requirió seguimiento interdisciplinario incorporando el cuidado neurológico y vigilancia de las afectaciones metabólicas y renales.
En el consultorio de seguimiento consultó por infecciones urinarias a repetición.
CONCLUSIÓN
La NGSRN es una entidad poco frecuente, pero que las enfermeras con responsabilidad de cuidar neonatos deben conocer como fuente de dolor, detectar y anticiparse a su aparición, ya que no se puede prevenir en niños con antecedentes de parto dificultoso o asfixia perinatal. Si bien es una entidad descripta en la primera mitad del siglo pasado, hoy aparece asociada a la hipotermia terapéutica.
Los cuidados de enfermería deben considerar la analgesia, la movilización y cuidado del decúbito y el monitoreo de los probables trastornos del calcio, primero depositado como cristales subcutáneos y luego reabsorbido con las posibles implicancias en el metabolismo específico.
Este caso no se relacionó con la hipotermia terapéutica, lo que muestra que, aun en los cuidados convencionales del recién nacido con antecedentes de parto distócico y de hipoxia perinatal, la aparición de NGSRN debe ser vigilada.
* Licenciada en Enfermería. Enfermera Jefe del Servicio de Neonatología. Hospital Zonal General de Agudos “Magdalena V. de Martínez”, Gral. Pacheco, provincia de Buenos Aires.
** Enfermera asistencial. Servicio de Neonatología. Hospital Zonal General de Agudos “Magdalena V. de Martínez”,Gral. Pacheco, provincia de Buenos Aires.
*** Médica anatomopatóloga. Hospital Zonal General de Agudos “Magdalena V. de Martínez”, Gral. Pacheco, Pcia. de Buenos Aires.
Correspondencia: mdolzamorano@hotmail.com
Recibido: 2 de enero de 2019.
Aceptado: 11 de febrero de 2019.
Bibliografía
1. McNichol L, Lund C, Rosen T, Gray M. Medical adhesives and patient safety: state of the science: consensus statements for the assessment, prevention, and treatment of adhesive-related skin injuries. Orthop Nurs. 2013; 32(5):267-281.
2. McManus Kuller J. Skin breakdown: Risk factors, prevention and treatment. Newborn and Infant Reviews. 2001; 1:35-42.
3. McNichol L, Lund C, Rosen T, Gray M. Medical adhesives and patient safety: state of the science: consensus statements for the assessment, preventyion, and treatment of adhesive-related skin injuries. Orthop Nurs. 2013; 32(5):267-81.
4. Konya C, Sanada H, Sugama J, Okuwa M, et al. Skin injuries caused by medical adhesive tape in older people and associated factors. J Clin Nurs. 2010; 19(9-19):1236-42.
5. Habiballah L. Prevalence of neonate adhesive skin injuries in a Jordanian intensive care unit. Nurs Child Young People. 2017; 29(10):42-46.
6. Lund C, Kuller J, Lane A, Lott JW, Raines DA. Neonatal skin care: the scientific basis for practice. J Obstet Gynecol Neonatal Nurs. 1999; 28(3):241-54.
7. Darmstad GL, Dinulus JG. Neonatal skin care. Pediatr Clin North Am. 2000; 47(4):757-82.
8. Afsar FS. Skin care for preterm and term neonates. Clin Exp Dermatol. 2009; 34(8):855-8.
9. US Food & Drug Administration (FDA). Medical adhesive tape and adhesive bandage. [Consulta: 01-02-21]. Disponible en: https://www.accessdata.fda.gov/scripts/cdrh/cfdocs/cfcfr/CFRSearch.cfm?FR=880.5240
10. McNichol L, Lund C, Rosen T, Gray M. Medical adhesives and patient safety: state of the science: consensus statements for the assessment, prevention, and treatment of adhesive-related skin injuries. J Wound Ostomy Continence Nurs. 2013; 40(4): 365-80.
11. Bryant RA. Types of skin damage and differential diagnosis. In: Bryant R, Nix D, editors. Acute & chronic wounds: current management concepts. 5th ed. St Louis, MO: Elsevier; 2016.p.82-108.
12. Lund CH, Nonato LB, Kuller JM, Franck LS, et al. Disruption of barrier function in neonatal skin associated with adhesive removal. J Pediatr. 1997; 131(3):367-72.
13. Taroc AM. Staying out of sticky situations: how to choose the right tape for your patient. Am Nurse Today. [Internet]. 2015;10(7). [Consulta: 06-03-21]. Disponible en: https://www.myamericannurse.com/staying-sticky-situations/
14. Zulkowski K. Understanding Moisture-Associated Skin Damage, Medical Adhesive-Related Skin Injuries, and Skin Tears. Adv Skin Wound Care. 2017; 30(8):372-381.
15. Institute for Healthcare Improvement (IHI). Bundles. [Consulta: 01-02-21]. Disponible en: tp://www.ihi. org/sites/search/pages/results.aspx?k=bundles.
16. Lund CH, Osborne JW. Validity and reliability of the neonatal skin condition score. J Obstet Gynecol Neonatal Nurs. 2004; 33(3):320-7.
17. García-Fernández FP, Pancorbo-Hidalgo P, Soldevilla Agreda JJ. Escalas de valoración del riesgo de desarrollar úlceras por presión en la infancia. Gerokomos. 2011; 22 (1):26-34.
18. Chattas G. Guía de práctica clínica para el cuidado de la piel del recién nacido, FUNDASAMIN. 2018:58-60.[Consulta: 06-03-21]. Disponible en: https://drive.google.com/file/d/1pTE5UOiyTKjnjpTFBTxTqp94bRL4iu-FA/view.
19. Hadfield G, De Freitas A, Bradbury S. Clinical evaluation of a silicone adhesive remover for prevention of MARSI at dressing change. Journal of Community Nursing. 2019; 33(3):36-41.
20. Schultz GS, Sibbald RG, Falanga V, Ayello EA, et al. Wound bed preparation: a systematic approach to wound management. Wound Repair Regen 2003; 11 (Suppl 1):S1-28.
21. Kimberly Leblanc K, Baranoski S, Christensen D, et al. The Art of Dressing Selection: A Consensus Statement on Skin Tears and Best Practice. Adv Skin Wound Care 2016; 29(1):E1-E2.
22. Martínez-Correa E, Osorio-Delgado MA, Henao-Tamayo LJ, Castro-Herazo CI. Clasificación Sistemática de Apósitos: Una Revisión bibliográfica. Rev Mex Ing Bioméd. (Internet). 2020; 41(1):5-28.













