Lic. Celeste Kolmann* , Lic. Sonia Almada**, Lic. Esp. Guillermina Chattás***
RESUMEN
El síndrome compartimental abdominal se define como una entidad patológica caracterizada por el aumento de la presión intraabdominal sostenida. Puede afectar distintos sistemas en el organismo, ocasionar fallo multiorgánico y ser potencialmente letal para el recién nacido. Si bien la incidencia no es alta en esta población, la mortalidad es significativa.
La detección temprana, prevención, diagnóstico, manejo médico y cuidados enfermeros oportunos, son imprescindibles a la hora de valorar a los pacientes críticamente enfermos.
En este artículo ponemos énfasis en el reconocimiento de aquellos neonatos con riesgo de padecer síndrome compartimental abdominal, la importancia de la valoración clínica, la identificación temprana de los signos del síndrome, y la implementación oportuna de los cuidados de enfermería para los recién nacidos con síndrome compartimental abdominal.
Palabras clave: hipertensión intrabdominal, síndrome compartimental abdominal, recién nacido, cuidados de enfermería
Cómo citar:
Kolmann C., Almada S., Chattás G. Cuidando a un recién nacido con síndrome compartimental. Rev Enferm Neonatal. Abril 2018;28:21-27.
DESARROLLO
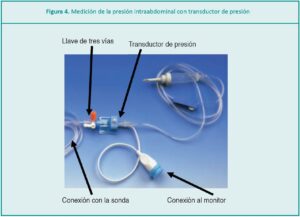
El síndrome compartimental abdominal (SCA), según la Sociedad Mundial del Síndrome Compartimental Abdominal (WSACS por sus siglas en inglés), se define como la presión intraabdominal (PIA) sostenida superior o igual a 20 mmHg. La hipertensión intraabdominal (HIA) y esta entidad, se asocian con disfunción orgánica y mayor mortalidad en recién nacidos (RN) críticamente enfermos.1
El término SCA fue utilizado por primera vez por Kron en el año 1984, aunque desde el año 1900, fue motivo de estudio la influencia del aumento de la PIA y sus efectos sobre el sistema cardiorrespiratorio, renal, gastrointestinal y hepático, entre otros.
La PIA se refiere a la presión existente dentro de la cavidad abdominal; se ve afectada por el volumen de los órganos sólidos o de las vísceras huecas, que a su vez pueden estar vacías o llenas de aire, líquido o contenido fecal, la presencia de ascitis, sangre u otras lesiones ocupantes de espacio, como tumores y por la presencia de patologías que provocan la aparición de un tercer espacio.
La PIA aumenta en condiciones normales con la inspiración o contracción diafragmática y desciende con la espiración o relajación diafragmática durante la ventilación espontánea.
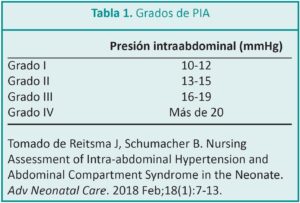
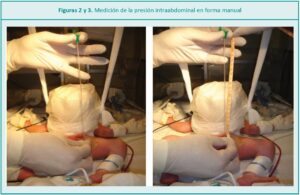
Se considera que hay un aumento de la PIA, cuando se registran cifras mayores a 10 mmHg en tres medidas durante un lapso de 4 a 6 horas, y se desarrolla un SCA cuando la PIA es a mayor a 16-20 mmHg, en tres medidas registradas durante un lapso de 1 a 6 horas; esto provoca una disfunción orgánica causada por la reducción del aporte sanguíneo de los órganos intraabdominales, compromiso ventilatorio restrictivo y colapso cardiovascular.
La PIA se clasifica en grados de acuerdo a la elevación de los valores medidos en mmHg.
La PIA puede clasificarse también, según la duración de los signos.
Hiperaguda: cuando su duración es de segundos a pocos minutos, durante las maniobras de Valsalva, al toser, estornudar o defecar.
Aguda: cuando se establece con una duración de horas; es el caso de un traumatismo o una hemorragia abdominal por un evento quirúrgico.
Subaguda: definida por una duración de varios días, como en una reanimación con volumen o en un gran quemado.
Crónica: es aquella que se establece con duración de varios meses, como es el caso de un embarazo, obesidad mórbida, diálisis peritoneal o ascitis.
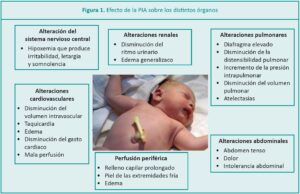
Su desarrollo súbito puede sospecharse ante la aparición de HIA, gran distensión abdominal, imposibilidad de palpar los pulsos femorales, cianosis y enfriamiento de las extremidades inferiores, oliguria progresiva e hipoxia causada por las alteraciones respiratorias secundarias.
Hay tres elementos que definen la HIA:
• Estado patológico causado por un incremento gradual y consistente de la PIA.
• Compromiso de órganos intraabdominales afectados en forma adversa, con signos presentes.
• Las alteraciones más frecuentes son la insuficiencia respiratoria secundaria al volumen corriente comprometido, la disminución de la producción de orina causada por la caída de la perfusión renal o cualquier disfunción orgánica causada por el aumento de la PIA.
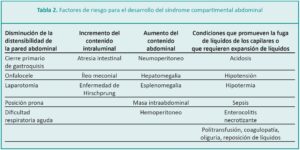
En los RN se asocian con aquellas anomalías de la pared abdominal anterior que representan defectos heterogéneos y comparten una característica en común, que es la herniación o evisceración de uno o más órganos de la cavidad abdominal. Las patologías más frecuentes de este grupo son la gastrosquisis, el onfalocele, la pentalogía de Cantrell y la extrofia vesical y cloacal. Todas estas patologías, excepto el onfalocele, guardan un origen embriológico en común que es la falla en el cierre de los pliegues laterales de la pared abdominal durante la cuarta semana del desarrollo embriológico.2-3
Durante la introducción progresiva del intestino eviscerado en el interior de la cavidad abdominal, como parte del tratamiento de estas patologías de la pared abdominal anterior, se incrementa paulatinamente su presión, hasta que, superado un límite, aparecen una serie de eventos hemodinámicos, respiratorios y generales, que pueden conducir a graves trastornos isquémicos del contenido abdominal y eventualmente a la muerte del paciente; esta serie de eventos producidos por una excesiva presión intraabdominal pueden conducir al SCA.
También el SCA se puede presentar cuando hay disminución de la distensibilidad de la pared abdominal, incremento del contenido intraluminal, aumento del contenido abdominal o condiciones que promueven la fuga de líquidos de los capilares o que requieren expansión de líquidos (Tabla 2).